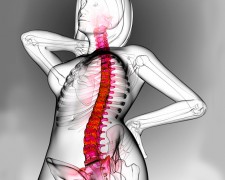
Корешковый синдром поясничного отдела
Природа наделила позвоночник человека особой гибкостью и подвижностью, но с возрастом или при развитии определенных факторов он начинает терять свои функции, что существенно снижает качество жизни, может привести к инвалидности.
Одним из распространенных и опасных неврологических заболеваний позвоночника считается корешковый синдром, который в народе называют «радикулитом», а в медицине – «радикулопатия». Болезнь способна проявится в любом отделе позвоночника но, как показывает врачебная практика, чаще поражает именно поясничный отдел. Встречается у 3-5% населения после 40 лет, при этом мужчины болеют в 2 раза чаще, чем женщины.
Корешковый синдром поясничного отдела сопровождается патологическими изменениями в структурах позвоночника, имеет выраженную клинику, требует комплексного и грамотного лечения.
Содержание
Что такое корешковый синдром
Поясничная радикулопатия – неврологический синдром, при котором присутствует компрессия одного из корешков L1-S1. Развивается в результате ущемления спинномозговых нервов, которые через межпозвонковые отверстия выходят из позвоночного канала. В области повреждения развивается асептическое воспаление, происходит отек тканей, что приводит к появлению выраженной боли, которая способна распространяться на другие участки тела, снижает подвижность позвоночного столба.
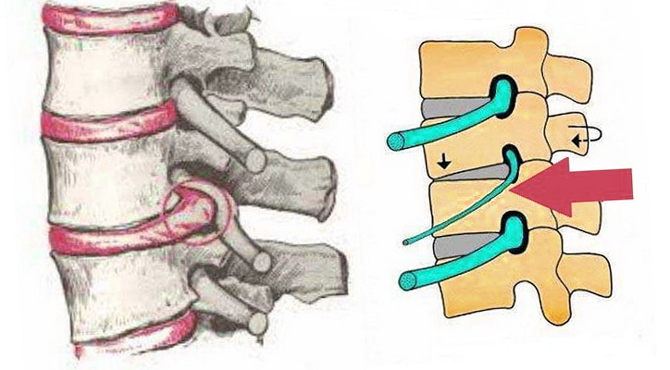
Корешковый синдром – комплекс патологических процессов в поясничном отделе, где развиваются дегенеративные изменения. В основном, патология развивается медленно на фоне других заболеваний спины: остеохондроз, протрузии, межпозвоночные грыжи. Все эти болезни негативно сказываются на состоянии нервного корешка, который защемляется и воспаляется.
При своевременной диагностике и комплексном лечении можно исключить стойкие неврологические дисфункции, которые часто приводят к инвалидности.
Причины и факторы риска
Радикулопатия поясничного отдела считается следствием дегенеративно-дистрофических процессов в костно-суставной системе. Чаще проявляется как осложнение других заболеваний или на фоне предрасполагающих факторов.
К таковым относится:
- остеохондроз различной этиологии;
- нарушение обменных процессов;
- межпозвоночные грыжи;
- врожденные или приобретенные деформации позвонков и хрящевой ткани;
- гормональный дисбаланс;
- чрезмерные физические нагрузки;
- малоподвижный образ жизни;
- травмы, переломы и поражение позвоночного столба;
- онкологические образования;
- инфекционно-воспалительные болезни: остеомиелит, ангина, грипп;
- переутомление и хронический стресс.
Увеличивает риск развития корешкового синдрома злоупотребление алкоголем, курение, ожирение, а также генетическая предрасположенность к заболеваниям соединительной ткани. Порой определить этиологию невозможно, поэтому врач проводит лечение на основании симптоматики и результатов обследования.
Клинические признаки
Симптомы при корешковом синдроме позвоночника выраженные, сопровождаются острой болью в области поясницы, которая может отдавать в нижние конечности, задний проход, лопатку и другие участки тела. Болевой синдром усиливается при малейших движениях, глубоком вдохе, кашле.
Помимо этого присутствует:
- покалывание в конечностях;
- онемение и снижение чувствительности в ногах;
- отечность справа или слева от позвоночного столба;
- нарушение работы со стороны мочевыделительной системы: недержание мочи, частые позывы к дефекации;
- напряжение мышц в области поясницы;
- ощущение ползающих мурашек;
- боль в области пятки или пальцев стопы;
- быстрая утомляемость;
- бледность кожных покровов.
Корешковый синдром относится к сложному вертеброгенному симптомокомплексу, который проявляется в результате сдавления спинальных нервов. Помимо сильной боли, которая присутствует при данном состоянии, человек сталкивается со спастическим напряжением мышц, парезами, гипотрофией и другими неприятными признаками. Чтобы улучшить общее состояние, исключить возможные осложнения, при первых симптомах болезни нужно обращаться к невропатологу.
Локализация повреждения
Согласно врачебным наблюдениям, в 80% случаях корешковый синдром является следствием остеохондроза. В данном случае симптоматика будет зависеть от позвонков, в которых произошли патологические изменения.
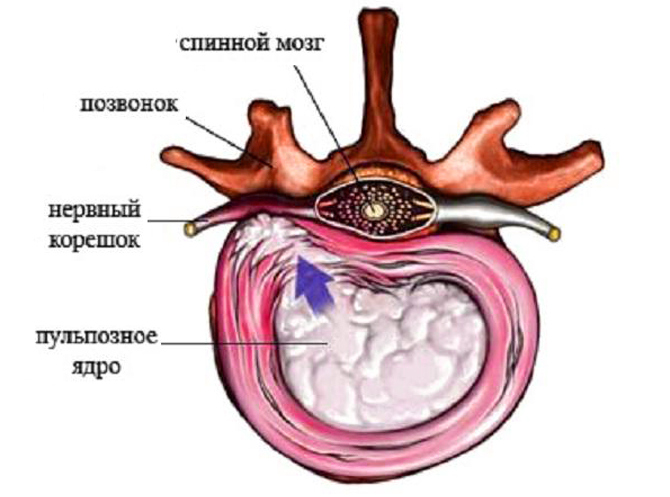
При сдавливании с 1 по 3 позвонка болевой синдром отмечается в нижней части поясницы, сопровождается онемением и снижением чувствительности паховой зоны и области бедер.
Поражение 4 позвонка приводит к боли в передней и наружной части бедра, также боль может ощущаться в коленях и голени, присутствует мышечная слабость.
Сдавливание в 5 позвонке вызывает боль не только в наружной части бедра и голени, но и в конечностях. Присутствует мышечная слабость, онемение конечностей.
Диагностика
При появлении первых признаков болезни, следует выявить этиологическое заболевание, которое послужило причиной развития корешкового синдрома.
Для этого врач проводит осмотр, собирает анамнез, назначает инструментальные и лабораторные методы обследования:
- анализ крови, мочи;
- рентген позвоночника;
- магнитно-резонансная томография (МРТ);
- миелография.
Хорошей информативностью обладает рентгенография поясничного отдела позвоночника, которая проводится в передней и боковой проекции. Неотъемлемой частью диагностики считается МРТ, позволяющее с точностью в 98% определить патологические процессы в позвоночном столбе, оценить состояние хрящевой ткани, сосудов и других структур.
Результаты обследования помогут определить локализацию ущемленных корешков, степень повреждения хрящевой ткани, выявить причину, подобрать соответствующее лечение.
Как лечить корешковый синдром
Лечение радикулопатии состоит из комплексного подхода, направленного на устранение боли, воспалительного процесса, снижение отечности мягких тканей. В острый период болезни назначается постельный режим, медикаментозная терапия, здоровое и правильное питание. Когда острая симптоматика позади, терапию расширяют, добавляют к ней физиотерапию, массаж, ЛФК, иглоукалывание и другие процедуры, которые помогут снизить риск рецидива, улучшить кровообращение, исключить различные осложнения.
Острый период при корешковом синдроме поясничного отдела может длиться от 5 до 10 дней. Затем наступает улучшение, но прекращать лечение не стоит, поскольку болезнь может вернуться с новой силой.
Медикаментозная терапия
Ключевым в лечении корешкового синдрома считается прием лекарственных препаратов разных фармакологических групп, которые помогут снять воспаление, купировать боль, снять мышечный спазм. Для лечения данного состояния могут использоваться уколы, таблетки, капсулы, мази или гели. Выбор конкретного препарата остается за лечащим врачом.
Схема лечения включает прием следующих лекарств:
- Обезболивающие, противовоспалительные средства – купируют боль, устраняют воспаление, обладают жаропонижающим свойством: «Баралгин», «Кетопрофен», «Мовалис», «Диклофенак», «Ортофен», «Ибупрофен».
- Наркотические анальгетики – сильнодействующие препараты для купирования острой боли. Назначаются в более тяжелых случаях, когда обычные обезболивающие не приносят должного результата: «Налбуфин», «Тебаин» и другие.
- Миорелаксанты – снимают мышечный спазм: «Мидокалм», «Сирдалуд».
- Новокаиновые и лидокаиновые блокады позвоночника – инъекции, позволяющие устранить сильную боль. Препараты вводятся в очаг воспаления.
- Хондропротекторы – лекарства, позволяющие защитить хрящевую ткань от разрушения, способствуют ее восстановлению: «Терафлекс», «Структум», «Алфлутоп», «Хондроксид», «Артра».
- Витамины группы В – улучшают обменные процессы, обеспечивают организм необходимыми питательными веществами: «Мильгамма», «Нейрорубин», «Нервиплекс» и другие.
- Наружные средства – мази, гели с противовоспалительным, обезболивающим, порой согревающим эффектом: «Капсикам», «Фастум гель», «Кетонал крем», «Нимид гель» и другие.
При необходимости врач может назначить и другие лекарства, дозу и длительность приема которых определяет индивидуально для каждого пациента.
Физиотерапия
После стихания болевого синдрома врач назначает физиотерапевтические процедуры, которые позволяют активизировать метаболизм, привести в тонус мышцы, снять воспаление, улучшить кровоток.
Хорошей эффективностью обладает:
- магнитотерапия;
- УВЧ;
- электрофорез;
- радоновые ванны;
- электрофорез с новокаином, вирапиновой мазью;
- ультрафиолетовое облучение.
Длительность лечения составляет 5-10 процедур. Какая из них лучше, определяет врач в каждом конкретном случае.
ЛФК
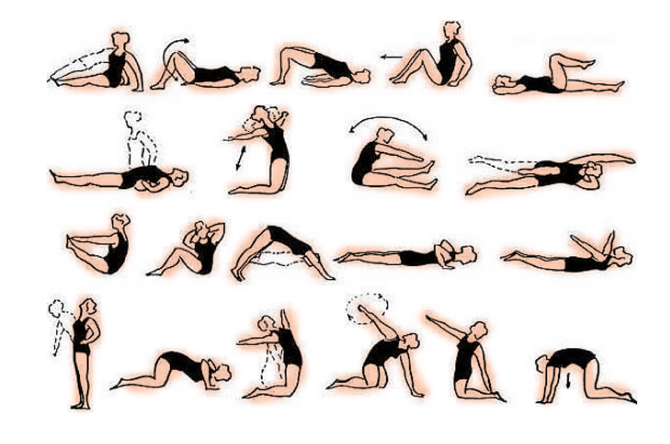
Одним из эффективных методов лечения для быстрого восстановления считается комплекс ЛФК, выполнять который нужно после купирования острой боли.
Лечебные упражнения при радикулите позволяют:
- уменьшать давление на нервные окончания и позвоночный столб;
- восстанавливать кровообращение;
- укреплять позвоночные мышцы;
- снижать риск осложнений;
- улучшать подвижность позвоночника.
Комплекс лечебной гимнастики состоит из следующих упражнений:
- лежа на спине, руки вытягивают вдоль туловища, ноги прямые, сокращают мышцы пресса 10-15 раз;
- в лежачем положении приподнимают верхнюю половину тела от пола, стараясь задерживаться в таком положении несколько секунд;
- лежа на спине, ноги нужно согнуть в коленях, отвести справа от туловища, а голову отводят в левую сторон, совершают пружинные движения 8-10 раз, меняя стороны поворота;
- нужно сесть на пол, одну ногу вытянуть вперед, а другую согнуть в колене и отвести в сторону, нужно максимально наклоняться к прямой ноге, затем их менять местами, достаточно 5-6 раз;
- в положении на четвереньках следует максимально выгибать и прогибать спину – 10 раз.
Пользу принесут и водные процедуры, упражнения на турнике, также ежедневно рекомендуется делать разминку.
ЛФК при корешковом синдроме поясницы может принести как пользу, так и навредить больному. Очень важно не переусердствовать. Начинать упражнения нужно с минимальных движений, уделяя им 5-10 минут в день. По мере улучшения здоровья интенсивность нагрузок увеличивают.
Массаж
Одним из обязательных этапов в лечении корешкового синдрома поясницы считается массаж, который, как и ЛФК, должен проводиться вне обострения болезни. Процедуру должен проводить специалист. Массаж помогает расслабить спазмированные мышцы, нормализовать кровообращение, нормализовать обменные процессы. Рекомендуется проводить по 10 сеансов каждые 6 месяцев.
Народные методы
В качестве вспомогательной терапии можно использовать народные средства, которые взаимодействуют с другими методиками, помогают улучшить общее состояние больного.
Пользу в данном случае принесет:
- отвар березовой и осиновой коры;
- растирание мазью на основе скипидара;
- примочки из грецких орехов;
- горячие солевые аппликации;
- различные травяные, ягодные отвары и чаи;
- медово-спиртовые растирания.
Рецепты народной медицины имею хорошую переносимость, эффективны в лечебных или профилактических целях. Прежде чем применять любое средство, следует исключить аллергическую реакцию.
Диета
Здоровый образ жизни и правильное питание считаются залогом крепкого здоровья. При радикулите врачи рекомендуют следовать некоторым правилам:
- ограничить употребление соли, острой и жирной пищи, отказаться от алкоголя и курения;
- ввести в рацион свежие овощи и фрукты, молочные и кисломолочные продукты;
- пить травяные чаи из ромашки, шиповника;
- придерживаться дробного питания;
- вести контроль над весом;
- проводить разгрузочные дни.
- включать в рацион продукты, богатые коллагеном, жирными кислотам, витаминами.
Хирургическое лечение
В том случае, когда болезнь запущена или консервативное лечение не приносит должного результата, врач может принять решение о проведении операции.
Показанием к хирургическому лечению может выступать:
- сильная боль, которая не купируется анальгетиками;
- нарушение функции конечности с утратой активных движений;
- осложненная межпозвонковая грыжа.
- опухоли;
- полная потеря чувствительности конечностей.
Операцию проводят под наркозом, используя для этого малоинвазивные методики. На практике чаще применяется нуклеопластика, которая состоит из вправления или иссечения выпавшего диска. Хорошей эффективностью обладает дискэктомия или микродискэктомия с протезированием межпозвоночного диска. Прогноз после операции благоприятный, риски осложнений минимальны, но для полного восстановления пациенту понадобится несколько месяцев.
Прогноз
Предугадать прогноз при корешковом синдроме сложно, поскольку все зависит от степени компрессии корешка, причин заболевания, диагностики и лечения. Если в анамнезе человека присутствуют хронические болезни, дегенеративные изменения в костной, хрящевой или нервной ткани, прогноз не всегда положительный. Подобные состояния при отсутствии грамотного лечения могут привести к парезам, снижении чувствительности конечностей, хромоте и другим последствиям.
При своевременной диагностике и правильном лечении прогноз на выздоровление благоприятный, но человек должен следить за своим образом жизни, исключить факторы, которые могут привести к рецидиву.
Профилактика
Предотвратить развитие радикулопатии поясничного отдела намного проще, чем лечить. Снизить риски можно, если на протяжении жизни придерживаться некоторых правил:
- Здоровый и активный образ жизни: занятия спортом, гимнастика, плавание, езда на велосипеде.
- Контролировать вес, не допускать ожирения.
- Правильное питание.
- Периодически посещать массажные салоны.
- Равномерное распределять время для труда и отдыха.
- Ограничить себя от стрессов и нервных перенапряжений.
Радикулит относится к категории распространенных заболеваний, которые существенно ухудшают качество жизни человека, могут привести к инвалидности. Именно поэтому при первых признаках болезни нужно обращаться к врачу, не заниматься самолечением или бесконтрольным приемом лекарственных препаратов.
Корешковый синдром — клиническое проявление серьезных заболеваний, требующих упорной терапии под контролем врача. Только комплексное лечение позволяет восстановить функции позвоночника, вернуть ему эластичность, упругость и стабильность.
Источники:
- https://spina.guru/diagnostika/koreshkovyy-sindrom-poyasnichnogo-otdela
- http://www.myoclinic.ru/blog/radikulyarnyy-sindrom-poyasnichnogo-otdela-pozvonochnika/
- https://surgicalclinic.ru/bolezni/osobennosti-koreshkovogo-sindroma-poyasnichnom-otdele-pozvonochnika